Миграция водителя ритма на экг у ребенка причины
Добавил пользователь Дмитрий К. Обновлено: 20.09.2024
Заболевания сердечнососудистой системы различны по типу, характеристике и рискам наступления фатальных результатов.
Многие не приносят видимого дискомфорта до определенного момента, обнаруживаются случайно в ходе тщательной диагностики. Примерно в 60% случаев речь идет о приобретенных патологических процессах.
К таковым относится и описанное состояние. Миграция водителя ритма — это отклонение, в ходе которого отмечается спонтанное перемещение электрической активности из правого предсердия в другие области мышечного органа. Но в желудочки — крайне редко.
Самостоятельным диагнозом миграция водителя ритма не считается, более того, специфические симптомы не существуют. Ощущения пациента зависят от основного состояния, приведшего к развития этого признака. Вариантов может быть масса: от неврогенных патологий до собственно кардиальных отклонений.
Лечение проводится под контролем профильных специалистов, возможна пожизненная поддерживающая терапия. Суть заключается в устранении первопричины, но не всегда кардинальным образом можно подействовать на этиологический фактор.
Несмотря на угрожающее название, отклонение само по себе несет минимальную опасность. Нужно оценивать, что за ней стоит и тогда прогнозировать исход.
Механизм развития
Водитель ритма сердца — это плотное скопление активных клеток-кардиомиоцитов, способных спонтанно возбуждаться.
Их основная функция — генерировать биоэлектричекий импульс, проходящий по всему мышечному органу и вызывающий сокращений миокарда.
Без этого не может быть нормального кровообращения, как только процесс ослабевает, наступают генерализованные гемодинамические нарушения, чреватые скорой смертью. Другой название — синусовый узел. Он расположен в верхнем сегменте правого предсердия.

В отличие от фибрилляции предсердий, когда сигнал хаотичный, и производится сразу во многих частях сердца, миграция сопровождается правильными сокращениями и единственным источником импульса, хотя и смещенным.

При этом интенсивность производимого раздражителя может быть недостаточной для полноценной работы миокарда.
В такой ситуации присутствует значительный риск фибрилляции, трепетания, предсердной экстрасистолии, и прочих опасных аритмий, чреватых остановкой сердца.
Виды нарушения
Критерий классификации миграции — по локализации участка биоэлектрической активности.
Соответственно говорят о трех вариантах:
- Сигнал генерируется в левом предсердии. Относительно частый тип. Встречается в 90% случаев или около того. Сопровождается минимальной симптоматикой. Миграция нестабильна, в определенный момент кардиальные структуры вновь меняются местами.

- Импульс производится в желудочках. Куда опаснее, поскольку присутствует риск спонтанной остановки сердца без предварительных симптомов.

- Наблюдается попеременное блуждающее движение активного участка. На протяжении короткого промежутка времени. В такой ситуации сигнал спонтанно движется от одной камеры у другой. Этот тип также несет колоссальную опасность.
Указанная классификация имеет большую клиническую значимость. Разграничение проводится по результатам электрокардиографии.
Точное выделение типа процесса необходимо для разработки тактики терапии, наравне с выявлением происхождения отклонения от нормы.
Миграция суправентрикулярного водителя ритма — это аритмия при которой импульс перемещается от синусового узла к атриовентрикулярному.

Возникает в 5-10% от всех случаев, но несет большую опасность, поскольку сигнал перестает распределяться в правильной последовательности.
Итогом оказывается симптоматический комплекс, напоминающий блокаду ножек пучка Гиса и несущий те же угрозы.
Кардиальные причины
Факторы развития не всегда сердечные. На их долю приходится всего 60% клинических случаев. Много неврогенных моментов, некоторые ситуации пациент вызывает сам.
Причины у детей, подростков и взрослых одинаковы:
- Миокардит. Воспаление мышечного слоя органа. Представлен группой клинических вариантов. Основной — инфекционный, провоцируется вирусами, реже бактериями.

Всегда вторичен по отношению к другим патологиям. Вызвать воспаление может, в том числе тонзиллит, кариес и прочие. Требуется срочное лечение в стационаре с применением антибиотиков.
Дезинтоксикационная терапия показана в любом случае для облегчения состояния и снижения вероятность остановки сердца.
Второй клинический вариант — аутоиммунный процесс. Встречается на фоне текущего ревматизма и прочих заболеваний подобного рода. Купируется иммуносупрессорами в ударных дозировках.
Если своевременно не помочь, есть риск деструкции предсердий. Потребуется сложное протезирование без гарантий эффекта. Миграция водителя ритма происходит по причине разрушения активных клеток. Это компенсаторный механизм.
- Пороки сердца, как врожденные, так и приобретенные. Наиболее часто страдает аорта, наблюдается стеноз клапанов (митрального в том числе) и прочие варианты.

При генетических отклонениях возможны нарушения смешанного плана. Страдают не только кардиальные структуры, но и другие системы.
Многие состояния остаются незамеченными годами, процесс обнаруживается в пиковые периоды: пубертат, физическая перегрузка, эмоциональное потрясение и прочие моменты играют наибольшую роль.
При упорном игнорировании симптоматики диагноз ставят в ходе вскрытия.
- Воспаление околосердечной сумки — перикарда. Возникает компрессия органа, что и заканчивается эктопией (смещением) водителя ритма.

- Ревматизм. Аутоиммунная патология. Точное происхождение не известно. Предполагается, что всему виной перенесенные вирусные инфекции. Полное излечение невозможно. Миграцию водителя ритма устранить кардинальным образом тоже не получится. Но есть хорошие шансы перевести процесс в стойкую ремиссию.
- Кардиомиопатия. Разрастание мышечного слоя органа, также расширение камер. Вероятность развития эктопии участка электрической активности примерно 20%. Может быть выше при смешанной этиологии процесса.

- Ишемическая болезнь. Нарушение питания функционально активных тканей по коронарным артериям. Рано или поздно приводит к острому некрозу или отмиранию клеток.
- Перенесенный инфаркт. Сопровождается миграцией почти всегда, интенсивность нарушения тем выше, чем обширнее было поражение миокарда.
- Синдром слабости синусового узла. Результат перенесенных ранее заболеваний или же врожденная особенность организма. Заключается в неспособности естественного водителя ритма производить сигнал достаточной силы для полноценного сокращения миокарда. В качестве компенсации организм активизирует другие кардиомиоциты.

Внесердечные факторы
Помимо строго сердечных моментов, присутствуют и прочие причины объективного характера, которые не зависят от поведения и привычек пациента:
- Вегетососудистая дистония. Или ВСД. Вопреки утверждениям многих специалистов, диагнозом не считается. Это симптоматический комплекс.
Он присущ пациентам с перенесенными или текущими патологиями центральной нервной системы, мозговых придатков. Также может провоцироваться нарушением гормонального фона.
В таком случае отклонение связано с активизацией блуждающего нерва. Требует срочного выявления происхождения, затем показано купирование симптоматики и предотвращение повторных приступов.
- Вирусные и инфекционно-воспалительные патологии. От простой простуды и ОРВИ до туберкулеза, прочих состояний опасного характера. По мере лечения результат различен. В отсутствии грубых дефектов вероятно полное восстановление.
- Эндокринные нарушения. Гипертиреоз, чрезмерный синтез гормонов коры надпочечников, избыток специфических веществ гипофиза, андрогенов, ангиотензина, альдостерона, ренина.
Лечение заключается в нормализации фона. По мере достижения этой цели, самочувствие улучшается. Но если возникают дефекты развития сердца, как вариант, кардиомиопатия, полной компенсации ждать не приходится.
Внешние факторы
Прочие моменты связаны с поведением самого человека:
- Длительное применение препаратов для стимуляции работы мышечного слоя органа — сердечных гликозидов. Это опасные фармацевтические средства. Их назначаются по показаниям, для длительного самостоятельного приема они не подходят. По окончании применения возможно улучшение.
- Интенсивные стрессы. Устойчивость к нервному напряжению у всех различна. Лица со слабым, инертным типом ЦНС более подвержены психосоматическим патологиям. В том числе с миграции водителя ритма без органических причин.
- Физическая нагрузка, не адекватная уровню развития человека. Перегружать себя активностью не стоит, особенно если подготовка недостаточна. Возникает не только миграция водителя ритма, но и образование дополнительных аномальных очагов электрической активности в предсердиях и желудочках. Заканчивается это плачевно: фибрилляция, остановка работы органа, смерть.
- Недостаток микроэлементов, в том числе калия, магния, железа (в меньшей мере). Метаболические дефицитарные процессы встречаются у пациентов с нерациональным питанием, кахексией, анорексией, принимающих мочегонные препараты на регулярной основе.
Определять причины нужно методом исключения.
Вне связи с конкретным органическим дефектом, говорят об идиопатической, то есть неустановленной форме. Когда факт — налицо, а причину происхождения определить невозможно.
Симптомы
Исследование проявлений не принесет значимого эффекта, если искать строго специфические признаки. Таковых не существует. Клиническая картина соответствует основному процессу. Можно выделить несколько групп симптомов.
Собственно кардиальные патологии. Сопровождаются такими составляющими:
- Боли в грудной клетке разной степени интенсивности. Обычно пациенты не обращают на них внимания, поскольку эпизоды дискомфорта кратковременны, от нескольких секунд до пары минут. Все списывается на усталость, перемену погоды или желудочные проблемы. По характеру ощущения давящие, жгучие.
- Одышка. На фоне интенсивной физической активности. По мере прогрессирования патологического процесса — в состоянии покоя.
- Кашель. Сухой, без отделения мокроты. На протяжении длительного времени. Усиливается ночью и в горизонтальном положении, что говорит о его сердечном происхождении.
- Аритмия. Наиболее характерная черта. Обычно проявляет себя в форме повышения частоты сокращения (тахикардия). Реже наблюдается обратный процесс. Опасные типы, вроде фибрилляции встречаются в сложных или запущенных случаях. Требуют обязательного хирургического лечения.
- Повышенная потливость, особенно в ночное время суток.
- Бледность кожного покрова, цианоз носогубного треугольника. Не постоянно.
Возможны отеки конечностей, лица, боли в области печени, снижение артериального давления, головокружения, цефалгия, тошнота и рвота. В зависимости от основного диагноза.
Полная клиническая картина наиболее типична для пороков трикуспидального клапана.

- Снижение частоты сердечных сокращений.
- Чрезмерная выработка слюны.
- Ощущение холода в конечностях.
- Падение уровня АД.
- Обмороки.
Это симптоматический комплекс вегетососудистой дистонии. Проявления присутствуют не постоянно. Возникают в момент приступа.
Сходят на нет в течение нескольких минут, максимум пары часов. Запущенные кризы продолжаются по 2-3 суток.
- Повышение артериального давления.
- Нарушения рельефа шеи.
- Подъем или падение температуры тела.
- Туманность зрения.
- Увеличение веса.
Все признаки учитываются в комплексе. Рассмотрение полной клинической картины необходимо для отграничения патологических процессов. Симптомы у детей и взрослых идентичны.
Диагностика
Проходит в амбулаторных условиях под контролем кардиолога. Показаны такие мероприятия:
- Устный опрос больного. Ключевой момент раннего обследования.
- Сбор анамнеза.
- Измерение артериального давления и ЧСС. Оба показателя отклонены от нормы.
- Суточное мониторирование по Холтеру. Учитывает и тот, и другой уровни. Регистрирует их на протяжении 24 часов, что дает представления о динамике процесса.
- Аускультация. Выслушивание сердечного звука. На фоне пороков клапанов возникает регургитация, обратный ток крови. Он фиксируется как синусовый шум.
- Электрокардиография. Основная методика диагностики миграции водителя ритма.
- Эхокардиография. Используется для выявления органических дефектов, пороков.
- МРТ по показаниям.
- Электроэнцефалография.
Также оценке подлежит неврологический статус пациента. По мере необходимости назначаются анализы крови на гормоны, общий, биохимический.
Признаки на ЭКГ
- Неравные интервалы P-P, также и P-Q.
- Изменение ЧСС в сторону увеличения или уменьшения. Брадикардия следствие перемещения функциональной активности в атриовентрикулярный узел.
- Деформации зубца P. При каждом сокращении он имею разную полярность, вид.
Миграция водителя ритма на ЭКГ определяется изменением специфических комплексов и относительно просто диагностируется при должной квалификации.
Методы лечения
Терапия преимущественно медикаментозная. С применением препаратов нескольких групп, в зависимости от основного патологического процесса.
- Сердечные средства (противогипертензивные, антиаритмические, гликозиды по мере необходимости, бета-блокаторы).
- Ноотропы, для улучшения обменных процессов в головном мозге — Глицин, Фенибут, прочие.
- Цереброваскулярные. Ускоряют кровообращение в церебральных структурах. Актовегин и иные.
- Антиагреганты. Для коррекции реологических свойств крови. Улучшения ее текучести. Как вариант — Аспирин-Кардио.
- Статины. Устраняют избыток холестерина. Аторис.
- Диуретики по показаниям, для купирования отеков. Подойдут щадящие препараты вроде Верошпирона.
- В рамках терапии миокардита прописывают антибиотики, иммунодепрессанты (зависит от типа).
Сложные случаи, не поддающиеся консервативной коррекции, требуют радикальных мер. Как вариант, синдром слабости синусового узла. Необходима имплантация кардиостимулятора.

Протезирование клапанов или пластика сосудов проводятся по показаниям, при пороках сердца.
Изменение рациона большой роли не играет. Но для улучшения прогноза рекомендуется отказаться от курения и приема алкоголя. Также избыточной физической активности. Вопрос обсуждается с лечащим специалистом.
Прогноз
Зависит от основной патологии. Миграция водителя ритма по предсердиям имеет высокую выживаемость: до 85-90%, вероятность смерти минимальна, хотя и присутствует.
Миграция желудочкового водителя ритма переносится тяжелее. Ассоциируется с высокой вероятностью опасных нарушений сократительной способности. Летальный исход наступает в 20-40% случаев, в отсутствии лечения. Хирургическая радикальная терапия улучшает прогноз в 2-3 раза.
Возможные осложнения
- Основное последствие — остановка сердца. Внезапная, требует срочной реанимации. Поскольку врачей рядом не оказывается, вероятный итог — смерть.
- Инфаркт. В результате недостаточной сократимости миокарда и падения интенсивности питания самой мышцы.
- Инсульт. Некроз клеток головного мозга, церебральных структур. Дает выраженный неврологический дефицит при недостаточно быстрой помощи.
- Сосудистая деменция. Похожа на болезнь Альцгеймера, но потенциально обратима в отличие от последней.
- Отек легких, сердечная астма.
Предотвращение опасных осложнений выходит в задачу терапии. Вопрос решается параллельно с устранением первопричины и симптомов состояния.
Миграция водителя ритма — это случайная находка на ЭКГ. Специфических признаков она не имеет. Опасность собственно этого состояния также минимальна. Для прогнозирования исхода нужно учитывать первичный диагноз. Лечение этиотропное, заключается в работе с основным заболеванием. По мере необходимости купируются признаки.

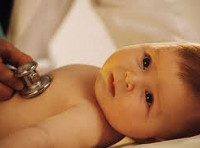
Выявление миграции водителя ритма на ЭКГ у ребенка часто обнаруживается случайным образом, во время проведения планового обследования. Чем опасно нарушение работы сердца и как избавиться от проблемы, необходимо знать каждому родителю.
Понятие проводящей системы сердца и миграции водителя ритма
Чтобы лучше понять, что такое развитие миграции водителя ритма сердца, необходимо обладать знаниями о принципах функционирования органа.
Сердце состоит из рабочей мускулатуры в виде поперечнополосатой мышцы, а также из атипической (специальной) ткани, представляющей своеобразные узлы и слагающейся из малодифференцированных мышечных волокон. Синусно-предсердный и антриовентрикулярный узлы, а также пучок Гиса составляют проводящую систему, обеспечивающую ритмичную работу органа.

Ритмические сокращения сердца под воздействием импульсов, появляющихся непосредственно в органе, придает ему такое физиологическое свойство, как автоматизм
В норме частота сердечного ритма у взрослого человека может колебаться от 60 до 90 ударов в минуту, а электрическое возбуждение, охватывающее мышцу сердца должно характеризоваться последовательностью и равномерностью проведения волн по миокарду.
Самогенерация электричества, приводящая к регулярному сокращению сердца в течение всей жизни человека, осуществляется в синусовом узле (водителе ритма, пейсмекере 1-го порядка) – анатомическом образовании, по размеру, не превышающему 1,5 см.
Антриовентрикулярный узел и пучок Гиса выступают лишь в роли передатчиков импульсов от водителя ритма к миокарду.
Периодическая смена источника импульсов (миграция водителя ритма) приводит к нарушению частоты и последовательности сокращений сердца. Точка возникновения импульсов в данном случае перемещается по предсердиям или в антриовентрикулярный узел.

Нарушенная передача импульсов приводит к развитию аритмии (брадикардии, тахикардии)
При нарушении работы основного водителя ритма, его функции начинает выполнять антриовентрикулярный узел, с уменьшением количества импульсов до 40–50 в 1 мин., что поддерживает сердечно-сосудистую систему в нормальном состоянии.
При блокировке и этого узла функционировать начинает пучок Гиса, частота импульсов при этом составляет 30–40 в 1 мин. В случае сбоев в работе и этого регенерирующего участка функция водителя ритма переходит к волокнам Пуркинье, задающим ритмические сокращения примерно 20 раз в 1 мин.
Причины
Не исключено возникновение миграции водителя ритма без определенных причин. Данный сбой, как правило, не мешает деятельности сердца, не лечится и относится к индивидуальной особенности организма.
Беспричинная миграция чаще наблюдается в подростковый период, а также у молодых людей и по истечении некоторого времени проходит самостоятельно.
Миграция водителя ритма сердца может возникать вследствие:
- инфекционных заболеваний (вирусных и бактериальных);
- недостатка в организме микроэлементов;
- терапии определенными лекарственными средствами (препаратами, стимулирующими сердечную деятельность);
- высокой активности блуждающего нерва у здоровых людей;
- нейроциркуляторной дисфункции;
- после хирургических вмешательств на сердце в послеоперационный период.
- миокардита (поражение миокарда, как правило, воспалительного характера);
- синдрома дисфункции синусового узла, способствующего ослаблению импульсов и изменению локализации их генератора;
- коронарной болезни, приводящей к кислородному голоданию и сбоям в сердечной деятельности различного характера;
- ревматической сердечной патологии (часто является осложнением ангины).
У новорожденных детей дисфункция проводящей системы возникает в результате перинатальной патологии при недоношенности, внутриутробной гипотрофии и инфицированности.

Несмотря на то что причины возникновения сбоя у детей и взрослых могут быть идентичными, строение сердца и его функционирование имеет значительную разницу
Ребенок рождается с конусообразной, овальной или шарообразной формой сердца с недостаточно развитыми сердечной мышцей, желудочками и большими предсердиями. Несовершенство проводящей системы заключается в ее массивности и нечеткости контурирования волокон. По мере роста малыша сердечно-сосудистая система непрерывно развивается и совершенствуется. Особенно ярко это проявляется в возрасте 2–6 лет и в пубертатный период. В 14 лет орган становится такой же формы, как и у взрослых людей.
Активный рост сердца и процесс усовершенствования проводящей системы приводит к нарушению ритма в детском возрасте. Негативные симптомы, как правило, проходят без применения лечебной терапии, как только перестройка органа закончится.
Изменение локализации генератора сердечных импульсов часто возникает у деток, которые легко возбуждаются, но при этом совершенно здоровы. Так, электрокардиография, вызывающая страх и отрицательные эмоции, фиксирует миграцию источника ритма. Как только ребенок осознает безопасность и безболезненность процедуры, происходит восстановление нормального стойкого синусового ритма.
Сердце у детей отличается:
- большой выносливостью миокарда и его хорошим кровоснабжением;
- неравномерным ростом органа, приводящим к функциональным расстройствам;
- физиологической тахикардией, вызванной перестройкой сердечно-сосудистой системы.
Ни в коем случае нельзя оставлять без внимания нарушенный сердечный ритм у ребенка, который может быть вызван не только физиологическими изменения в организме, но и болезнями.
Симптоматика
Здоровый человек не испытывает никаких нежелательных проявлений при миграции водителя ритма сердца.
Если сбои в работе проводящей системы вызваны патологическими изменениями в организме, симптомы будут зависеть от сопутствующего заболевания.
Общая симптоматика характеризуется:
- недомоганием;
- расстройствами сознания;
- слабостью, быстрой утомляемостью;
- пониженной работоспособностью;
- чувством нарушенной ритмичности сердца;
- болевым синдромом в сердце;
- головокружением;
- обморочными состояниями;
- повышением артериального давления.
Симптоматика может не проявляться в течение длительного времени или возникать периодически.

Маленькие пациенты, у которых наблюдается миграция генератора ритма, вызванная заболеваниями, подвержены психовегетативным нарушениям, замедлению в половом созревании, неврологическому синдрому и снижению двигательной активности
При сбоях в работе проводящей системы у детей:
- нарушается дыхание в виде одышки;
- некоторые участки на теле, губы и кончики пальчиков синеют;
- снижается или полностью отсутствует аппетит;
- нарушается сон;
- наблюдается пульсация сосудов на шее;
- появляется ощущение дискомфорта в области сердца;
- понижается кровяное давление;
- возникает быстрое чувство тяжести и усталости при занятиях спортом или любой физической активностью.
В тяжелых случаях ребенок начинает систематически терять сознание. Возникновение осложнений повышает вероятность внезапной смерти.
В пубертатном возрасте заболевание приобретает ярко выраженную симптоматику, характеризующуюся кардиалгией, гипервозбудимостью, бессонницей, метеочувствительностью.
Выявление заболевания
Зачастую сбои в работе проводящей системы выявляются случайным образом при профилактическом прохождении электрокардиографии. Это связано с отсутствием яркой симптоматики патологии или халатным отношением к своему здоровью.
Очень важно следить за состоянием своего ребенка и при первых клинических проявлениях обращаться к врачу для проведения дальнейших диагностических мероприятий и, в случае необходимости, – своевременного лечения.
Выявление патологии происходит с помощью:
- изучения специалистом жалоб пациента на состояние здоровья;
- выявление у человека родственников с сердечными болезнями;
- анализа имеющихся у пациента болезней хронического характера, травматических повреждений и оперативных вмешательств;
- физикального осмотра;
- анализов крови и мочи;
- рентгена грудной клетки, который позволяет диагностировать некоторые сердечные заболевания;
- эхокардиографии (УЗИ), направленной на выявление морфологических и функциональных изменений в сердце и его клапанном аппарате;
- фонографии для регистрации тонов и шумов в сердце.
К основному методу диагностики миграции ритма сердца относится электрокардиография, на которой проявляется специфика патологии:
- различная форма и полярность зубца Р при каждом сокращении сердца;
- периодическое изменение продолжительности интервала Р–Q и RR.
Также целесообразно назначение Холтеровского мониторинга ЭКГ – непрерывной записи электрокардиограммы в течение суток или более длительного времени с использованием кардиорегистратора. По окончании обследования специалистом анализируются записи, выявляются нарушения в проводящей системе сердца и причины, ее спровоцировавшие.

Проведение электрокардиографического исследования у ребенка требует особого подхода
Методы лечения
Схема лечения назначается индивидуально и напрямую зависит от заболевания, спровоцировавшего сбои в проводящей системе.
Однако в каждом случае требуется:
- Неукоснительно придерживаться предписаний врача.
- Полноценно отдыхать. Нормализовать ночной сон и отдыхать в дневное время. Особенно это касается детей, которые перегружены не только учебной программой, но и дополнительными занятиями.
- Исключить интенсивные психоэмоциональные нагрузки, уклоняться от стрессовых и конфликтных ситуаций.
- Заниматься умеренной физической активностью, разрешенной лечащим врачом. С ребенком больше времени проводить на свежем воздухе.
- Отказаться от губительных для сердца привычек (алкоголя, курения).
- Нормализовать рацион, из которого следует убрать жирную, острую и соленую пищу.

Миграция водителя ритма сердца, не вызванная патологическими изменениям в органе, лечения не требует
В некоторых случаях целесообразно назначение медикаментозных препаратов, оказывающих положительное воздействие на сердечную деятельность: Гипоксена, Рибоксина, Милдроната и других.
При синдроме слабости синусового узла требуется установка кардиостимулятора.
Профилактические мероприятия
Как таковых профилактических мер для предупреждения миграции водителя ритма сердца не существует. Необходимо вести здоровый образ жизни и приучать к нему своих детей:
- включить в рацион полезные для сердечной деятельности продукты (овощи, фрукты, зелень, рыбу), не переедать;
- не употреблять спиртные напитки, не курить, проводить воспитательные беседы с детьми о вреде данных привычек;
- контролировать вес;
- заниматься как минимум полчаса физкультурой;
- как можно чаще гулять с ребенком;
- полностью излечиваться от вирусных и бактериальных заболеваний.
Как взрослые, так и дети должны проходить систематические плановые обследования. При своевременной диагностике с помощью современных методов терапии можно избавиться от многих заболеваний и не допустить тяжелых осложнений.
Нормальную частоту и ритм сердца обеспечивает синусовый узел, расположенный в толще миокарда в месте впадения нижней полой вены. Если его работа нарушается, функция пейсмейкера переходит на предсердные участки или размещенные ниже уровни проводящей системы. Данное явление называется миграцией водителя ритма, что впоследствии приводит к аритмиям и недостаточности кровообращения. Неадекватная частота сокращений, отсутствие последовательности фаз между желудочками и предсердиями вызывают нарушения кардиальной и системной гемодинамики, что проявляется характерными симптомами.
Причины и механизм возникновения
Миграция водителя ритма не всегда является болезнью, иногда у здоровой части населения данный синдром считается вариантом нормы, как физиологическая особенность организма. Однако такие случаи наблюдаются нечасто, поскольку патология чаще обнаруживается при органических или функциональных поражениях сердца или других органов.
Основные причины миграции суправентрикулярного водителя ритма представлены в таблице.
- преобладание парасимпатической системы;
- дисгормональные нарушения (чаще у подростков);
- вегетососудистая дистония;
- гипо- и авитаминозы;
- инфекционные заболевания;
- прием медикаментозных препаратов;
- физическое и психическое переутомление
- миокардиопатии;
- спазм коронарных сосудов;
- ревматическое поражение сердца;
- пороки клапанных структур сердца — при нарушении работоспособности этих участков предсердия должны компенсировать недостаточное кровоснабжение, поэтому нагрузка на них увеличивается. Патологическое расширение полостей ведет к развитию аритмий;
- СССУ (синдром слабости синусового узла) — сердце формирует недостаточно сильные и частые импульсы
При наличии каких жалоб можно заподозрить патологию
Жалоб, которые достоверно принадлежали бы этому состоянию, нет. Чаще всего миграция пейсмейкера диагностируется случайным образом при электрокардиографическом обследовании. Необходимо отметить, что в практике выделяют наджелудочковую (суправентрикулярную) и желудочковую форму (очень редко встречается) патологии.
Больные могут ощущать:
- утомляемость;
- снижение работоспособности;
- ощущение перебоев в работе сердца;
- приступы учащенного сердцебиения.
Довольно редко возникают симптомы кардиалгии, одышки с утрудненным вдохом, головокружения, эпизоды синкопальных состояний (кратковременной потери сознания).
Особенности у детей
Самой распространенной причиной возникновения миграции источника ритма у детей является вегетососудистая дистония. Патология характеризуется изменением тонуса сосудистой стенки. Чувствительность структур и тканей эндотелия артерий способствует функциональным расстройствам участков проводящей системы сердца, вызывая миграцию пейсмейкера в атриовентрикулярный узел. Подробнее о том, что представляет собой ВСД и как с ней бороться, смотрите в видео по ссылке ниже. Коротко, доступно и о главном от экспертов нашего портала.
Кроме того, изменения источника ритма может наблюдаться при эндокардите или при наличии патологического спортивного сердца. В подростковом периоде картина заболевания становится более выраженной. Появляются постоянные жалобы на головные и загрудинные боли, замедление развития, нарушение сна.
Как подтверждается диагноз
Для постановки диагноза используется комплексный подход с целью определения причины, дополнительных признаков формирующейся сердечной недостаточности.
Алгоритм оценки состояния больного:
- анамнез заболевания с учетом сопутствующих патологий;
- физикальное обследование: осмотр, пальпация и перкуссия грудной клетки;
- аускультация (выслушивание) сердечных тонов и дополнительных шумов;
- лабораторные методы: общий и биохимический анализ крови (холестерин, липидограмма, глюкоза, показатели функционального состояния почек).
Наиболее достоверным методом постановки диагноза считается электрокардиографический с записью электрической активности различных участков.
Патология на кардиограмме характеризуется:
- нарушением формы и продолжительности зубца Р;
- уменьшением частоты сердечных сокращений;
- изменением интервалов PQ;
- укорочением или замедлением интервала RR.
Дополнительно используются другие методы инструментальной диагностики:
- Холтеровский мониторинг — дает возможность зарегистрировать место возникновения нового источника импульсов, продолжительность и время появления миграции водителя ритма. Также исследование определяет причины, что повлекли за собой это состояние.
- ЭхоКГ (эхокардиография) — выявляет патологические изменения в структуре сердца (повреждение, воспаление или аномалии стенок и клапанов).
Миграция водителя ритма на ЭКГ у ребенка отличается выраженной брадикардией, которая вызывает характерные клинические признаки.
Лечение

Основным пунктом в лечении миграции водителя ритма по предсердиям считается устранение причины заболевания. Довольно часто после терапии первичной болезни, которая вызвала нарушение, проблема исчезает.
Кроме того, необходимо соблюдать общие рекомендации:
- достаточно отдыхать;
- правильно и регулярно питаться;
- делать физические упражнения, например гимнастику;
- отказаться от вредных привычек.
В сложных и угрожающих жизни ситуациях нужно провести имплантацию кардиостимулятора (искусственный водитель ритма сердца), чтобы возобновить стабильную работу. Основное показание к установке ЭКС — нарушение гемодинамики, которое характеризуется снижением артериального давления и прогрессированием симптомов.
Выводы
Прогноз будет благоприятным, если это состояние возникло у здорового человека и является его физиологической особенностью, — со временем оно может пройти. Если же эти изменения были вызваны стойкими нарушениями в самой сердечно-сосудистой системе, тогда прогноз условно благоприятный. Полного выздоровления можно ожидать при своевременном начале лечения с коррекцией образа жизни и сопутствующих патологий.
Для подготовки материала использовались следующие источники информации.

- Анализы
- Беременность и роды
- Беременность обзор
- Бесплодие и репродуктивный статус
- Бессонница и расстройства сна
- Болезни желудочно-кишечного тракта
- Болезни легких и органов дыхания
- Болезни органов кровообращения
- Болезни щитовидной железы
- Боль в спине
- Восстановительная медицина
- Генитальный герпес
- Гинекология
- Головная боль
- Грипп
- Депрессия
- Детская онкология
- Детские болезни
- Детское развитие
- Заболевания молочных желез
- Здоровое питание. Диеты
- Здоровье и душевное равновесие
- Из истории болезни
- Иммунология
- Импотенция (эректильная дисфункция)
- Инфекции передаваемые половым путем
- Кардиология
- Кровеносная и лимфатическая система
- Лейкемии
- Лечение рака
- Лимфогранулематоз
- Маммология
- Медицина в спорте
- Менопауза
- Микробиология, вирусология
- Педиатрия (детские болезни)
- Проблемная кожа
- Путь к себе
- Рак желудка
- Рак молочной железы (рак груди)
- Рак ободочной, прямой кишки и анального канала
- Рак предстательной железы (рак простаты)
- Рак тела матки
- Рак шейки матки
- Рак яичников
- Сахарный диабет
- Сексология и психотерапия
- Сексуальная жизнь
- Современная контрацепция
- Урология
- Уход за кожей
- Факты о здоровом старении
- Химиoтерапия
- Школа здоровья
- Эндокринология
| Нарушения сердечного ритма и проводимости у детей. Причины. Симптомы. Диагностика. Лечение. |
| Автор: http://www.eurolab.ua/ |
| 06 Мая 2011 |
|
Нарушения сердечного ритма и проводимости - изменения нормальной очерёдности сокращений сердца вследствие расстройства функций автоматизма, возбудимости, проводимости и сократимости. Нарушения ритма - одни из наиболее распространённых проявлений болезней сердца и других патологических состояний. У детей наблюдают те же нарушения ритма, что и у взрослых, однако причины их возникновения, течение, подходы к лечению и прогноз имеют ряд особенностей. Достоверных данных о распространённости нарушений ритма у детей нет. В структуре сердечно-сосудистых заболеваний детского возраста аритмии составляют (по обращаемости) от 2,3 до 27%, но их нередко выявляют и у здоровых детей. Нарушения сердечного ритма и проводимости обнаруживают у детей всех возрастов, включая новорождённых; их выявляют даже у плода. Частота увеличивается в пубертатном периоде. Этиология и патогенез Нарушения ритма могут быть врождёнными или приобретёнными и обусловлены кардиальными, экстракардиальными и сочетанными причинами. К кардиальным причинам аритмии относятся врождённые и приобретённые пороки сердца, ревмокардит и неревматические кардиты, инфекционный эндокардит, кардиомиопатии и другие заболевания сердца. Выявлена чёткая взаимосвязь нарушений ритма с ПМК и другими малыми аномалиями развития сердца. Аритмии могут развиться при заболеваниях нервной и эндокринной систем, многих соматических расстройствах, острой и хронической инфекционной патологии, интоксикациях, передозировке или неадекватной реакции на лекарственные препараты, дефиците некоторых микроэлементов (магния, селена). На формирование нарушений ритма влияют эмоциональные и физические перегрузки, а также синдром вегетативной дистонии и психогенные расстройства, связанные с экстракардиальной патологией. Основным патогенетическим фактором аритмий считают нарушения формирования импульса и/или скорости проведения возбуждения в результате угнетения функции синусового узла, активации эктопических водителей ритма и функционирования дополнительных проводящих путей. Эти нарушения возникают вследствие воспалительных, дистрофических, некротических и склеротических процессов в сердечной мышце и проводящей системе сердца или в результате электролитного дисбаланса, приводящего к изменению клеточного метаболизма и ионного состава внутренней среды кардиомиоцитов. В детском возрасте аритмии чаще имеют экстракардиальное происхождение. При этом большую роль играет перинатальная патология (неблагоприятное течение беременности и родов, недоношенность, внутриутробная гипотрофия, инфицирование), приводящая к нарушению морфогенеза и функциональной незрелости проводящей системы сердца. Перинатальные повреждения ЦНС могут привести к нарушению нейровегетативной регуляции ритма с изменением взаимоотношений симпатического и парасимпатического отделов вегетативной нервной системы, вследствие чего возникают электрическая нестабильность миокарда и проводящей системы сердца, а также снижение функциональных резервов адаптации симпатоадреналового звена регуляции сердечного ритма. Классификация
Клиническая картина В анамнезе у детей с нарушениями ритма часто выявляют неблагоприятное течение перинатального периода, семейную отягощённость по сердечно-сосудистой патологии, повторные острые инфекционные заболевания и очаги хронической инфекции. При осмотре нередко обнаруживают гипертензионно-гидроцефальный синдром, резидуальную неврологическую симптоматику, разнообразные психовегетативные расстройства, проявления соединительнотканной дисплазии, иногда - задержку моторного развития и полового созревания. Нарушения ритма у детей нередко протекают бессимптомно, что не позволяет точно установить время их появления. Приблизительно в 40% случаев аритмии выявляют случайно (на ЭКГ) либо при обследовании в связи с перенесённой ОРВИ. Дети значительно реже взрослых жалуются на сердцебиение, ощущение перебоев в деятельности сердца, его замирание, даже при тяжёлых формах аритмии. Наряду с этим в препубертатном и пубертатном возрасте нарушения ритма могут иметь яркую эмоциональную окраску, обусловленную психовегетативными расстройствами, и сопровождаться другими кардиальными и экстракардиальными жалобами: болями в области сердца, повышенной возбудимостью, нарушениями сна, метеочувствительностью. При аритмиях возможны слабость, головокружение и обмороки (при синусовой брадикардии, атриовентрикулярной блокаде, синдроме слабости синусового узла, пароксизмальных тахикардиях). При объективном обследовании у детей с нарушениями ритма можно выявить учащение или замедление пульса, изменение его характера (неправильный с периодическими выпадениями, чередованием периодов учащения и урежения, временным или постоянным ослаблением пульсовой волны, наличием компенсаторной паузы). Оценка других основных характеристик сердечно-сосудистой системы (артериальное давление, размеров сердца, звучности тонов, сердечных шумов) позволяет установить или исключить сердечную патологию как причину возникновения аритмии. Диагностика Основной метод выявления и оценки аритмий - ЭКГ. С её помощью можно обнаружить такие бессимптомные нарушения ритма, как одиночные экстрасистолы, синдром Вольффа-Паркинсона-Уайта, замедление атриовентрикулярной проводимости, миграцию водителя ритма. Нередко при проведении ЭКГ у детей выявляют синусовую аритмию и изолированную неполную блокаду правой ножки пучка Гиса, представляющие собой вариант возрастной нормы. Клинико-электрокардиографическое обследование позволяет установить тип нарушений ритма (функциональный или органический), особенно экстрасистолии. Экстрасистолы функционального происхождения наиболее часто выявляют в пре- и пубертатный периоды, они непостоянны, обычно исчезают или значительно урежаются при изменении положения тела и физической нагрузке. Исходят экстрасистолы чаще всего из правого желудочка или имеют суправентрикулярное происхождение. С целью уточнения происхождения нарушений ритма проводят кардио-интервалографию, суточное холтеровское мониторирование ЭКГ, функциональные пробы: нагрузочные (тест с дозированной физической нагрузкой, велоэргометрия, тредмил-тест) и лекарственные [атропиновая, с пропранололом, изопреналином (изадрин), гилуритмалом и др.]. При подозрении на органическое поражение сердца проводят рентгенологическое исследование и ЭхоКГ. Необходимы также оценка вегетативного и психологического статуса ребёнка, нейрофизиологическое обследование [ЭЭГ, эхоэнцефалография (ЭхоЭГ), РЭГ], консультации невролога, оториноларинголога, эндокринолога, окулиста. Холтеровское мониторирование позволяет значительно чаще, чем стандартная ЭКГ, выявлять нарушения ритма даже у здоровых детей (миграцию водителя ритма, экстрасистолию и др.) и определять их связь с периодами суток и ночного сна (циркадная зависимость), что имеет значение для выбора метода лечения. Исследование состояния вегетативной нервной системы подтверждает значительную роль её дисфункции при аритмиях. Так, преобладание парасимпатических при недостаточности симпатических влияний обнаруживают при экстрасистолиях, замедлении атриовентрикулярнои проводимости, а также у детей с хронической тахиаритмией и даже мерцательной аритмией. В сложных случаях в условиях специализированного стационара проводят электрографию атрионодальной проводящей системы, поверхностное ЭКГ-картирование (для топической диагностики нарушений ритма) и другие специальные методы исследования. Течение Ряд аритмий (изолированная тахи- и брадикардия, редкие непостоянные монотопные экстрасистолы, лёгкие степени нарушения проводимости, миграция водителя ритма) обычно не сопровождается органической сердечной патологией и отчётливыми субъективными проявлениями и протекают вполне благоприятно. Некоторые формы нарушений ритма, особенно стойкие, могут ухудшить состояние больного, неблагоприятно сказаться на гемодинамике, вызвать снижение сердечного выброса и нарушение коронарного кровообращения и в результате привести к неблагоприятному исходу. Это возможно при желудочковой и суправентрикулярнои тахикардии, частых политопных экстрасистолах, значительном замедлении сердечного ритма, атриовентрикулярных блокадах, синдроме удлинённого интервала Q-Т (синдром Романо-Уорда). У новорождённых и детей раннего возраста нарушения ритма могут протекать как бессимптомно, так и тяжело, с осложнениями. У более старших детей прогноз нарушений ритма обычно благоприятный, но стойкие аритмии, особенно тяжёлые формы, также могут привести к неблагоприятному исходу. Лечение Лечение нарушений ритма, особенно угрожающих жизни, осуществляют строго индивидуально в зависимости от их происхождения, формы, продолжительности, влияния на самочувствие ребёнка и состояние его гемодинамики. Необходимо купировать аритмию и проводить поддерживающую терапию для предупреждения повторного возникновения. При всех видах аритмий одновременно следует провести лечение кардиальных и экстракардиальных их причин.
Диспансерное наблюдение Диспансерное наблюдение должно быть регулярным; его частоту определяют в зависимости от основного заболевания (ревматизм, неревматический кардит, врожденные пороки сердца, синдром вегетативной дистонии и др.), формы аритмии и особенностей её течения. Обязателен динамический контроль ЭКГ, по показаниям назначают суточное холтеровское мониторирование и другие исследования. Также контролируют выполнение врачебных назначений и эффективность терапии. Диспансерное наблюдение за детьми с аритмиями не имеет временных ограничений, и его нередко продолжают до передачи пациента под наблюдение подросткового терапевта. Детей, лечившихся в стационаре, в первый квартал наблюдают ежемесячно, до 1 года - не реже 1 раза в 3 мес, затем - 1 раз в полгода. Профилактика Профилактика нарушений ритма и проводимости направлена на устранение предрасполагающих факторов. С целью своевременного выявления аритмий целесообразно проведение регулярного ЭКГ-контроля, особенно в периоды наибольшего риска их развития (у новорождённых, в 4-5, 7-8 и 12-13 лет). Вторичная профилактика предусматривает поддержание нормальной ритмичной деятельности сердца и предупреждение прогрессирования аритмий и включает комплекс немедикаментозных воздействий (психологическая коррекция, общеукрепляющие мероприятия, ЛФК) и медикаментозное лечение (курсы ноотропных, мембраностабилизирующих препаратов, антиоксидантов и др.) в зависимости от особенностей конкретного случая. Прогноз Большинство аритмий в детском возрасте доброкачественно, обратимо и не отягощает прогноз жизни. Однако у новорождённых и детей раннего возраста они могут вызвать развитие аритмогенной кардиомиопатии или сердечной недостаточности, способных привести к ранней инвалидизации и даже к летальному исходу. Неблагоприятный прогноз имеют хронические непароксизмальная и пароксизмальная тахикардии, мерцательная аритмия, приобретённая полная поперечная блокада сердца. К заболеваниям, сопряжённым с высоким риском развития внезапной смерти (чаще вследствие асистолии или фибрилляции желудочков), относят синдром удлинённого интервала Q-Т, выраженные нарушения функции синусового узла, некоторые тахиаритмии, особенно желудочковые, сопровождающиеся обмороками, ишемией миокарда, острой сердечной недостаточностью, артериальной гипертензией. Источник: Детские болезни. Баранов А.А. // 2002. Иллюстрации с сайта: © 2011 Thinkstock Аритмия у детей – это различные нарушения сердечной деятельности, проявляющиеся в изменении частоты, последовательности или регулярности сердечных сокращений. Проявления аритмии у детей, как правило, неспецифичны: слабость, одышка, бледность кожи, отказ от еды, повышенная утомляемость, обмороки. Диагностика аритмии у детей включает регистрацию ЭКГ, проведение суточного мониторирования сердца, ЧПЭКГ, ЭхоКГ, стресс-тестов. В лечении аритмии у детей используются медикаментозные и немедикаментозные методы (РЧА, криоабляция, имплантация антиаритмических устройств). МКБ-10
Общие сведенияАритмия у детей – различные по происхождению изменения сердечного ритма, возникающие вследствие нарушения функции автоматизма, возбудимости и проводимости сердца. В педиатрической практике встречаются такие же многочисленные нарушения ритма сердца, что и у взрослых. Аритмии у детей выявляются во всех возрастных группах, однако периодами наибольшего риска по развитию и проявлению аритмий являются период новорожденности, 4-5 лет, 7-8 лет и 12-14 лет. Именно поэтому в рамках диспансеризации детей этого возраста целесообразно предусматривать обязательные консультации детского кардиолога и ЭКГ-скрининг. Статистический анализ распространенности аритмий у детей затруднен в связи с тем, что даже у здоровых детей встречаются эпизоды нарушений ритма сердца: миграция водителя ритма, брадикардия, тахикардия, экстрасистолия, феномен WPW, атриовентрикулярная блокада I степени и др. Причины возникновения аритмий, их течение, терапия и прогноз и у детей имеют свои особенности.
ПричиныВсе причины, приводящие к возникновению аритмии у ребенка, можно разделить на кардиальные (сердечные), экстракардиальные (внесердечные) и смешанные. Синусовая аритмия у детей часто может носить функциональный характер, т. е. являться естественной реакцией организма на жаркую погоду, неадекватную физическую нагрузку, сильные эмоции и т. д. 1. К кардиальным причинам развития аритмии у детей следует отнести:
2. Экстракардиальными факторами аритмии у детей могут выступать:
О смешанных аритмиях у детей говорят в том случае, если имеет место сочетание органических заболеваний сердца и нарушений нейрогуморальной регуляции его деятельности.
КлассификацияНаиболее распространенной классификацией аритмий у детей является их разделение по нарушению функций миокарда (автоматизма, возбудимости, проводимости и их сочетаний): 1. К нарушениям функции автоматизма у детей относятся:
2. Аритмии у детей, обусловленные нарушением возбудимости миокарда, включают:
3. Нарушения функции проводимости представлены:
4. К комбинированным аритмиям у детей относят: На основании клинической значимости аритмии у детей подразделяются на 2 группы. Клинически незначимые аритмии у детей включают нестойкие, асимптоматические, не влияющие на самочувствие ребенка и прогноз нарушения ритма (единичные экстрасистолы, миграция водителя ритма в период сна, не проявляющиеся клинически синусовые брадикардия и тахикардия и др.). Группу клинически значимых аритмий у детей составляют стойкие нарушения ритма, оказывающие влияние на самочувствие ребенка и прогноз (частые экстрасистолы, пароксизмальные аритмии, СССУ, синдром WPW и др.). Симптомы аритмии у детейОколо 40% аритмий у детей выявляются случайно, в процессе плановой диспансеризации или в ходе обследования ребенка после перенесенного заболевания. В остальных случаях клинические проявления аритмии у детей неспецифичны. У младенцев аритмию следует заподозрить при появлении приступообразной одышки, изменения цвета кожных покровов (бледности или цианотичности), беспокойном поведении, отказе от еды или вялом сосании, плохой прибавке в весе, плохом сне, пульсации сосудов шеи. Аритмия у ребенка старшего возраста может сопровождаться повышенной утомляемостью, плохой переносимостью физических нагрузок, неприятными ощущениями в области сердца (перебои, замирание, сильный толчок), артериальной гипотонией, головокружениями и обмороками. К потенциально опасным аритмиям у детей, сопряженным с повышенным риском внезапной смерти, относятся удлинение интервала QТ, желудочковые тахиаритмии, сопровождающиеся гипоксической энцефалопатией, ишемией миокарда, острой сердечной недостаточностью.
ДиагностикаОбъективно при аритмии у детей выявляются замедление или учащение сердечного ритма по сравнению с возрастной нормой, неритмичность сокращений сердца, дефицит пульса. При оценке пульса у детей следует учитывать возрастные нормы: так, у новорожденных ЧСС составляет 140 уд. в мин.; в 1 год - 120 уд. в мин.; в 5 лет – 100 уд. в мин., в 10 лет – 90 уд. в мин.; у подростков - 60-80 уд. в мин. Объективные исследования:
Для определения взаимосвязи аритмии у детей с состоянием ЦНС выполняется ЭЭГ, реоэнцефалография, рентгенография шейного отдела позвоночника, консультация детского невролога. Лечение аритмии у детейФункциональные аритмии у детей лечения не требуют; в этом случае родителям следует уделить внимание организации режима дня ребенка, полноценному отдыху, умеренной физической активности. В лечении клинически значимых аритмий у детей используются консервативные медикаментозные и хирургические подходы. Во всех случаях терапия должна начинаться с исключения факторов, вызывающих аритмию у детей: лечения ревматизма, санации хронических очагов инфекции (аденотомии, тонзиллэктомии, лечения кариеса и пр.), отмены лекарственных препаратов, вызывающих нарушения ритма и т. д. Консервативная фармакотерапия аритмии у детей включает три направления: нормализацию электролитного баланса миокарда, применение противоаритмических средств, улучшение метаболизма сердечной мышцы. К средствам, нормализующим электролитный баланс, относятся препараты калия и магния. Противоаритмическая терапия осуществляется мембраностабилизирующими средствами, бета-адреноблокаторами, блокаторами кальциевых каналов и др. С целью метаболической поддержки миокард используются витамины, микроэлементы, анаболики. При резистентных к медикаментозной терапии аритмиях у детей показано малоинвазивное хирургическое лечение: радиочастотная абляция или криоабляция патологических аритмогенных зон, имплантация электрокардиостимулятора или кардиовертер-дефибриллятора. Прогноз и профилактикаТечение аритмии у детей определяется причинами и возможностью их устранения, а также степенью гемодинамических расстройств. При функциональных аритмиях прогноз благоприятный. Мерцательная аритмия увеличивает риск развития сердечной недостаточности и тромбоэмболических осложнений. Наибольшие опасения в отношении риска внезапной смерти вызывают аритмии у детей, развивающиеся на фоне органического поражения сердца, АВ-блокады III степени, комбинированные аритмии. Профилактика аритмии у детей предусматривает устранение предрасполагающих факторов, лечение основных заболеваний, профилактическое обследование сердечно-сосудистой системы. Диспансерное наблюдение детей с аритмией осуществляют педиатр, детский кардиолог, по показаниям – детский эндокринолог, детский невролог, детский ревматолог и др. 1. Нарушения сердечного ритма в педиатрической практике/ Мищенко О.П., Климова Н.В., Савченок Е.А., Данилова Н.Б., Медведева С.В. - 2004. 2. Нарушения сердечного ритма у детей и подростков/ М.Л. Столина, М.Г. Шегеда, Э.Ю. Катенкова// ТМЖ. - 2019. - №4. Читайте также:
|